TS Trương Thanh Tùng, BSCKII Tô Hoài Phương, BSCKII Lê Đình Vũ,
ThS Nguyễn Anh Lương, BS Lê Quang Hai
Tóm tắt
Mục tiêu: Đánh giá kết quả bước đầu của phương pháp cắt thận nội soi trên người sống cho thận ghép tại Bệnh viện đa khoa tỉnh Thanh Hoá.
Đối tượng và phương pháp: Nghiên cứu theo phương pháp mô tả. Đối tượng nghiên cứu là 3 trường hợp cắt thận nội soi trên người sống cho thận ghép tại Bệnh viện đa khoa tỉnh Thanh Hoá từ 07/2018 đến 12/2018.
Kết quả: Chỉ số trung bình: lứa tuổi, BMI, thời gian thiếu máu nóng, thời gian mổ, và thời gian dùng thuốc giảm đau lần lượt là: 48,3 năm; 25,5 kg/m2; 5 phút 45 giây; 125 phút và 2,5 ngày. Không gặp các tai biến-biến chứng đáng kể. Kiểm tra sau mổ 3 tháng không thấy nhiễm trùng hay thoát vị lỗ trocar.
Kết luận: Phẫu thuật nội soi cắt thận trên người sống cho thận ghép là một phương pháp an toàn, ít xâm lấn và mang tính thẩm mỹ cao cũng như sự phục hồi sau mổ nhanh hơn cho người cho thận. Tuy mới chỉ thực hiện được trên 3 trường hợp cắt thận phải nội soi qua ổ bụng, nhưng kết quả mang lại cho người cho thận là khả quan.
Từ khoá: Phẫu thuật nội soi; cắt thận; ghép thận.
LAPAROSCOPIC LIVE DONOR NEPHRECTOMY AT THANH HOA GENERAL HOSPITAL: THE FIRST 3 CASES
Summary
Objectives: Evaluation of initial results of laparoscopic live donor nephrectomy at Thanh Hoa general hospital.
Subjects and methods: Study by method of description. Study subjects are 3 patients treated with laparoscopic live donor nephrectomy at Thanh Hoa general hospital from 07/2018 to 12/2018.
Results: The mean of donor age, BMI (body mass index), warm ischemic time, operative time and analgesic requirement time were: 48.3 years; 25.5 kg/m2; 5 minutes 45 seconds; 125 minutes and 2.5 days. No significant complications. Three-month postoperative examination did not detect any infection or hernia of wound of trocar.
Conclusions: Laparoscopic live donor nephrectomy is a safer, less invasive, and aesthetic method, as well as more recovery for the donor. Although only three cases of laparoscopic live donor nephrectomy, but the results are good for the donor.
Keywords: Laparoscopic surgery; nephrectomy; kidney transplant.
ĐẶT VẤN ĐỀ
Ghép thận hiện nay là phương pháp có hiệu quả và được ứng dụng rông rãi để điều trị cho những bệnh nhân suy thận mạn tính giai đoạn cuối. Tại các nước Âu-Mỹ, tỷ lệ ghép thận lấy từ người sống cho thận chiếm khoảng 20-25%. Tại Việt Nam, nguồn lấy thận ghép chủ yếu là từ người sống cho thận [2].
Cắt thận nội soi trên người sống cho thận được thực hiện lần đầu tiên vào năm 1995, và cho đến nay đã trở thành kỹ thuật được ưu tiên lựa chọn và được áp dụng nhiều nơi trên thế giới. Tính cho đến năm 2006, ở Mỹ đã có khoảng 1000 trường hợp cắt thận nội soi để ghép [8]. Ở nước ta, việc áp dụng kỹ thuật này cũng đã được thực hiện từ năm 2004 tại một số trung tâm: Bv Chợ Rẫy, Bv Việt Đức, Bv Nhi TW, Bv TWQĐ 108 … Bệnh viện đa khoa tỉnh Thanh Hoá đã thực hiện phẫu thuật nội soi qua ổ bụng cắt thận trên người sống cho thận ghép từ tháng 07/2018, qua 3 trường hợp đầu tiên thực hiện, chúng tôi tiến hành nghiên cứu này nhằm đưa ra một số nhận xét ban đầu với vai trò định hướng cho những ca thực hiện tiếp theo.
ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
1.Đối tượng nghiên cứu:
3 bệnh nhân cho thận được phẫu thuật nội soi cắt thận qua ổ bụng tại Bệnh viện đa khoa tỉnh Thanh Hoá từ tháng 07/2018 đến 12/2018. Ngoài các xét nghiệm để lựa chọn cặp ghép (nhóm máu ABO, kháng thể chống bạch cầu, HLA, phản ứng chéo …), tất cả các bệnh nhân đều được kiểm tra trước mổ bằng MSCT có dựng hình 3D mạch thận, hệ thống đường bài xuất và xạ hình thận.
Chọn bên lấy thận theo nguyên tắc: nếu 2 thận có chức năng giống nhau, giải phẫu bình thường thì ưu tiên lấy thận trái; nếu chức năng 1 bên kém hơn nhưng vẫn đảm bảo được chức năng thận sau ghép thì ưu tiên để lại thận tốt hơn cho người cho thận.
2.Phương pháp nghiên cứu:
Mô tả, tiến cứu. Thu thập số liệu theo mẫu bệnh án nghiên cứu chung. Các bệnh nhân được lựa chọn, chuẩn bị và phẫu thuật theo một quy trình thống nhất. Kỹ thuật được thực hiện bởi cùng một kíp phẫu thuật viên trên dàn máy nội soi 4K của hãng Olympus. Sử dụng dao siêu âm Hamonic scalpel-G11 của Ethicon Endo-Surgery.
* Chuẩn bị bệnh nhân:
Tất cả các bệnh nhân được gây mê nội khí quản, đặt huyết áp động mạch, đặt sonde dạ dày, sonde niệu đạo và làm sạch ruột trước mổ.
* Phẫu thuật nội soi qua ổ bụng cắt thận phải để ghép:
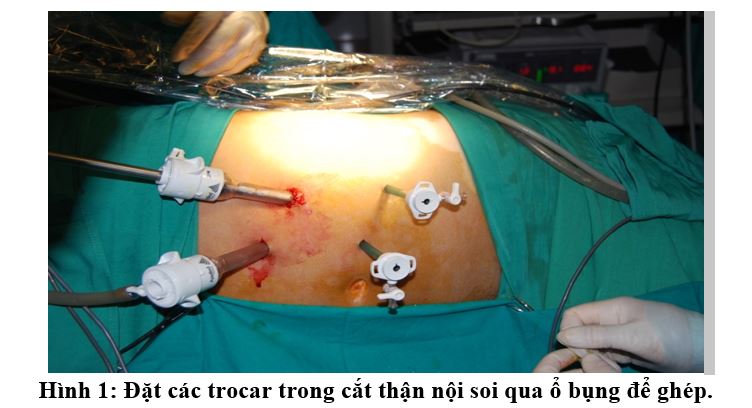
Bệnh nhân nằm nghiêng trái 900 có độn vùng thắt lưng, vai và hông cố định. Đặt trocar đầu tiên (12mm) theo phương pháp mở hoặc sử dụng kim Veress bơm CO2 rồi mới đặt trocar, điểm đặt trocar đầu tiên ở ngang rốn trên đường giữa đòn phải. Duy trì bơm CO2 với áp lực 10-12mmHg. Dưới quan sát của ống kính soi, đặt tiếp các trocar tại các vị trí như hình 1, bao gồm: 1 trocar 12mm và 2 trocar 5,4mm. Rạch và bóc mạc Toldt từ mức ngang động mạch chậu đi lên trên góc gan, hạ đại tràng lên, đại tràng góc gan để di động tối đa và đẩy đại tràng vào trong, phẫu tích đẩy tiếp tá tràng vào trong bộc lộ cân Gerota, cơ Psoas, mặt trước thận và tĩnh mạch chủ dưới. Bộc lộ niệu quản xuống qua đoạn bắt chéo động mạch chậu, bóc tách niệu quản, kẹp và cắt bằng Clip titanium hoặc Hem-o-lock. Giải phóng thận khỏi khoang thận. Kẹp cắt động-tĩnh mạch thận bằng Clip titanium và Hem-o-lock, riêng tĩnh mạch thận kẹp cắt bằng dụng cụ cắt nối máy nội soi (Endo-GIA). Lấy thận ghép ra ngoài qua đường rạch hố chậu phải (dài khoảng 5cm).
* Phẫu thuật nội soi qua ổ bụng cắt thận trái để ghép: (tương tự như bên phải nhưng phải hạ đại tràng xuống và đại tràng góc lách. Trong thì xử lý mạch thận hết sức lưu ý đến các nhánh tĩnh mạch sinh dục, tĩnh mạch thượng thận chính và tĩnh mạch thắt lưng).
*Theo dõi:
– Tình trạng toàn thân, huyết động, hô hấp và tại chỗ trong mổ. Kháng sinh dự phòng: nhóm cephalosporin kết hợp nhóm quinolon. Giảm đau: morphine và non-steroid.
– Thời gian thiếu máu nóng. Thời gian mổ. Thời gian dùng thuốc giảm đau. Thời gian nằm viện (tính từ ngày mổ đến khi ra viện).
– Các tai biến-biến chứng. Kiểm tra chức năng thận ghép các ngày sau mổ. Kiểm tra lại bệnh nhân cho thận sau mổ 3 tháng.
KẾT QUẢ VÀ BÀN LUẬN
1.Đặc điểm bệnh nhân:
Lứa tuổi trung bình 48,3 năm, tỷ lệ nam/nữ = 2/1, có quan hệ huyết thống giữa người cho và người nhận, 02 trường hợp cắt thận phải, 01 trường hợp cắt thận trái nội soi qua ổ bụng. Trần Ngọc Sinh (2008), nghiên cứu 38 trường hợp cắt thận nội soi sau phúc mạc để ghép, lứa tuổi trung bình 33,94 ± 9,85 năm, không cùng huyết thống 2,63%, lấy thận bên trái 68,42%. Gao Zhen-Li (2007), nghiên cứu 19 trường hợp cắt thận nội soi qua ổ bụng để ghép, lứa tuổi trung bình 42,3 ± 10,6 năm, tỷ lệ nam/nữ = 8/11 [3, 8].
Chỉ số BMI trung bình 25,5 kg/m2, có 01 trường hợp BMI = 27,5 kg/m2, cao hơn không ý nghĩa thống kê so với Gao Zhen-Li (2007) 23,8 ± 4,3 kg/m2. BMI càng lớn thì xác suất cuộc mổ gặp khó khăn càng cao, theo Guidelines của Anh năm 2000 thì khi BMI > 30 kg/m2 chống chỉ định tương đối, > 35 kg/m2 chống chỉ định tuyệt đối tiến hành phẫu thuật nội soi [4, 8].
2.Quá trình tiến hành:
*Đặt trocar và bơm CO2 ổ bụng:
Cả 3 trường hợp đều đặt trocar đầu theo phương pháp mở. Đặt trocar đầu theo phương pháp mở hay cách sử dụng kim Veress hiện nay đang còn nhiều quan điểm, có tác giả cho rằng sử dụng kim Veress đơn giản hơn, số khác lại cho rằng đặt theo phương pháp mở an toàn hơn [1, 10]. Mặc dù số liệu chưa đủ để kết luận, nhưng qua kinh nghiệm từ những trường hợp cắt thận bệnh lý lành tính nội soi, chúng tôi thiên về cách đặt theo phương pháp mở.
Không thấy tai biến nào xảy ra khi duy trì áp lực bơm CO2 trong mổ ở mức 10-12mmHg trên các bệnh nhân. Trần Bình Giang (2003), nên duy trì áp lực CO2 ≤ 12 mmHg để tránh ảnh hưởng đến tuần hoàn và hô hấp. Chung Hsiao-Jen (2009), nên đặt bệnh nhân ở tư thế Trendelenberg khi bắt đầu bơm CO2 để tránh tắc mạch khí thường xảy ra trong 5-8 phút đầu cuộc mổ. Trần Ngọc Sinh (2008), nên duy trì áp lực CO2 ≤ 10 mmHg để tránh ảnh hưởng đến thận ghép [1, 3, 7].
Vị trí đặt các trocar hiện cũng có nhiều cách: kiểu chữ L, kiểu hình kim cương … Các bệnh nhân trong nghiên cứu này, chúng tôi đặt 3-4 trocar theo kiểu hình bình hành hoặc chữ L (hình2), Bollens R (2009) cho rằng đây là cách đặt trocar thuận lợi hơn cả cho cắt thận nội soi qua ổ bụng để ghép [6, 7, 10].
*Bộc lộ thận, xử lý niệu quản và mạch máu cuống thận:
Quá trình hạ đại tràng lên, đại tràng góc gan sẽ quyết định việc bộc lộ mặt trước thận và cuống thận [7, 10]. Các trường hợp trong nghiên cứu đều được chúng tôi giải phóng phúc mạc thành từ bờ đại tràng góc gan đến đoạn đại tràng lên, manh tràng và tận ngang mức mạch chậu nhằm di động và đẩy tối đa đại tràng vào trong. Chúng tôi không gặp nhiều khó khăn do cả 3 bệnh nhân có BMI không vượt 30 kg/m2, bởi vì nếu quá cân thì sẽ có nhiều mỡ bám cùng các dây chằng và lớp mỡ cạnh thận dày gây cản trở cho quá trình phẫu tích.
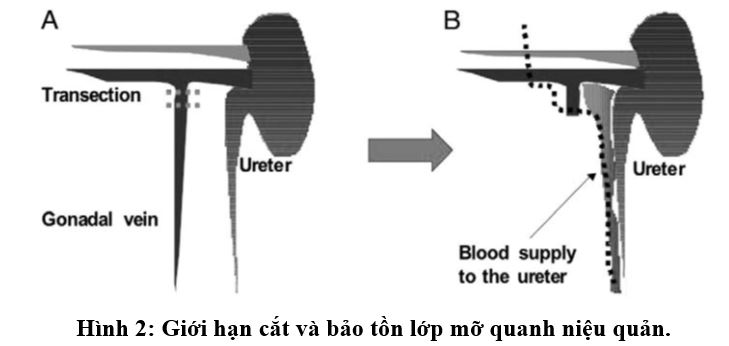
Tìm và xử lý niệu quản được chúng tôi bắt đầu từ ngang cực dưới thận, đi xuống giải phóng và cắt niệu quản ở ngang mức dưới chỗ bắt chéo mạch chậu. Chúng tôi không gặp trường hợp nào bị niệu quản ngắn do cắt ở mức cao hơn chỗ bắt chéo mạch chậu, các niệu quản đều đủ để khâu nối được bằng cách trồng niệu quản-bàng quang kiểu Lich-Gregoire. Theo Nogueira M (2005), Chung Hsiao-Jen (2009) và Breda A (2006), mức cắt niệu quản phải ở dưới chỗ bắt chéo mạch chậu thì mới đủ độ dài để ghép. Song song, việc giữ lại lớp mỡ quanh niệu quản và lớp mỡ giữa niệu quản với tĩnh mạch sinh dục cũng rất quan trọng, bởi vì đa số các mạch nuôi niệu quản đều xuất phát từ đây, nếu lấy đi lớp mỡ này thì nguy cơ hẹp niệu quản sau ghép là đáng kể [5, 7, 10].
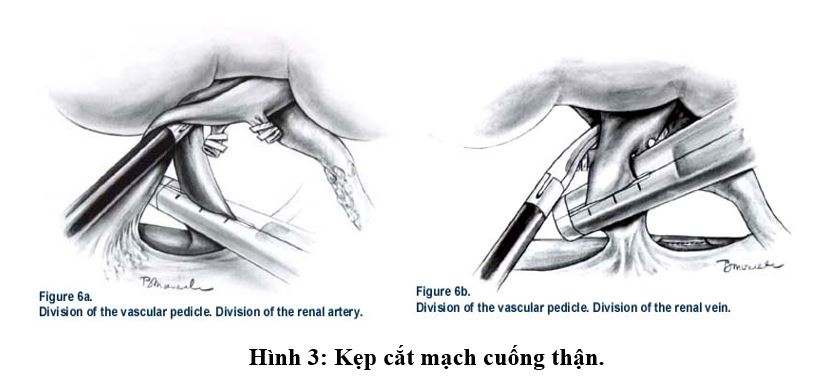
Xử lý mạch cuống là một vấn đề không dễ, phải duy trì đủ độ dài cũng như sự toàn vẹn của các mạch. Đối với động mạch, chúng tôi không gặp trường hợp nào động mạch thận bị ngắn hay 2-3 động mạch thận. Trần Ngọc Sinh (2008) cho rằng các trường hợp có 2-3 động mạch thận vẫn có chỉ định lấy thận nội soi để ghép, mặc dù thời gian thiếu máu nóng kéo dài hơn nhưng vẫn đảm bảo ở mức cho phép [3].
Đối với tĩnh mạch thận, chúng tôi có 1 trường hợp cắt tĩnh mạch thận bị ngắn, nguyên nhân do tĩnh mạch thận phải thường ngắn hơn tĩnh mạch thận trái và khi cắt đã chưa phẫu tích đến sát điểm đổ tĩnh mạch thận vào tĩnh mạch chủ dưới, đây là ca đầu tiên tiến hành phẫu thuật nội soi lấy thận nên kinh nghiệm còn hạn chế, tuy nhiên khi ghép chỉ cần phẫu tích cắt các nhánh tĩnh mạc chậu trong nhằm di động tối đa tĩnh mạch chậu ngoài thì quá trình nối tĩnh mạch thận ghép với tĩnh mạch chậu ngoài không gặp khó khăn. Chung Hsiao-Jen (2009), qua những nghiên cứu của mình đã cảnh báo nếu kẹp cắt các nhánh tĩnh mạch tuyến thượng thận, sinh dục và thắt lưng bằng Clip nội soi hay Hem-o-lock có thể sẽ là nguyên nhân gây thất bại khi sử dụng Endo-GIA để kẹp cắt tĩnh mạch thận ngay sau đấy [7].
Số lượng Clip nội soi hay Hem-o-lock sử dụng cho mỗi mạch thận của chúng tôi phù hợp với quan điểm của Trần Ngọc Sinh (2008): mỗi động mạch hay tĩnh mạch thận dùng 1 Hem-o-lock + 2 Clip titanium hoặc 2 Hem-o-lock và 1 Clip titanium [3]. Do mới triển khai cắt thận nội soi để ghép nên chúng tôi đã chủ trương sử dụng Endo-GIA để đảm bảo an toàn và tối ưu được độ dài của tĩnh mạch thận, mặc dù dụng cụ này thường có giá thành cao và làm tăng chi phí cuộc mổ cho bệnh nhân.
* Giải phóng tổ chức quanh thận và lấy thận:
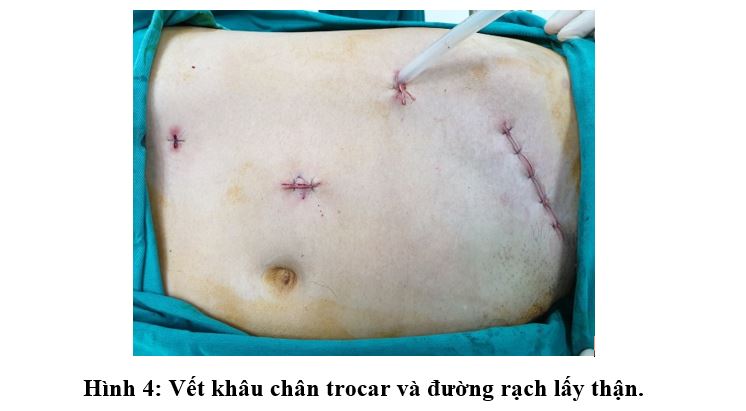
Chung Hsiao-Jen (2009) khuyên không nên giải phóng toàn bộ thận ngay từ ban đầu mà chỉ sau khi kẹp cắt niệu quản. Bollens R (2009) khuyên nên giữ lại lớp mỡ phía bờ thận để cắt sau cùng [6, 7]. Các bệnh nhân của chúng tôi đều được giải phóng di động toàn bộ thận bằng dao siêu âm sau khi kẹp cắt niệu quản, các mạch cuống thận được kẹp cắt sau cùng (khi đã chuẩn bị sẵn sàng để lấy thận). Lấy thận bằng dụng cụ mổ mở qua vết rạch da 5cm vùng hố chậu. Theo Trần Ngọc Sinh (2008), ở điều kiện nước ta, để tiết kiệm cho bệnh nhân thì lấy thận hỗ trợ bằng tay là phù hợp [3].
*Một số kết quả:
Thời gian thiếu máu nóng trung bình 5 phút 45 giây, không trường hợp nào kéo dài quá 7 phút. Kết quả khác biệt không đáng kêt so với Trần Ngọc Sinh (2008), 5 phút 7 giây ± 2 phút 4 giây. Mặc dù mới triển khai kỹ thuật, nhưng chúng tôi duy trì mức thời gian thiếu máu nóng như vậy là chấp nhận được [3].
Thời gian mổ trung bình 125 phút. Khác biệt không có ý nghĩa thống kê so với: Breda A (2006), 180 ± 55 phút; Nougueira M (2005), 230 ± 29 phút. Khi so sánh mổ nội soi với mổ mở trong cắt thận để ghép Nougueira M (2005) nhận thấy, mặc dù mổ nội soi có thời gian mổ lâu hơn nhưng lại có lượng máu mất trong mổ ít hơn so với mổ mở [5, 10].
Thời gian dùng thuốc giảm đau trung bình 2,5 ngày. Giảm đau dùng nhóm non-steroid kết hợp với nhóm morphine trong ngày đầu. Nghiên cứu của Nougueira M (2005) cho thấy, với mổ nội soi thì lượng thuốc cũng như số lượng thuốc giảm đau giảm hơn đáng kể so với mổ mở [10]. Thời gian nằm viện trung bình 7 ngày, tất cả các bệnh nhân đều được chúng tôi giữ lại điều trị nâng đỡ cơ thể và cắt chỉ xong mới cho xuất viện, không có trường hợp nào phải ở lại viện thêm ngày do biến chứng sau mổ nội soi.
Các tai biến-biến chứng: do mới bước đầu triển khai kỹ thuật và số liệu đang còn ít nên chưa gặp tai biến-biến chứng nào đáng kể. Gao Zhen-Li (2007), tỷ lệ tai biến-biến chứng của mổ nội soi đường qua ổ bụng 5,3%. Nougueira M (2005), tỷ lệ tai biến-biến chứng trong 200 ca đầu là 17%, trong đó tổn thương mạch máu thận nhiều nhất 2,3%. Halgrimson WR (2010), qua tổng hợp hơn 37 nghiên cứu cho thấy tỷ lệ tai biến và biến chứng chung lần lượt là 5,2% và 6,7%, trong đó: tổn thương ruột 0,4%; tổn thương gan, mạc treo ruột và lách 0,7%; tràn khí màng phổi 0,1%; tổn thương mạch 1,4%; tắc ruột sau mổ 0,5% và nhiễm trùng chân trocar 1,4% [8, 9, 10].
Kiểm tra chức năng thận ghép các ngày sau mổ đều trong giới hạn cho phép. Kiểm tra sau mổ 3 tháng được 2 bệnh nhân, không có hiện tượng nhiễm trùng hay thoát vị chân trocar và bệnh nhân đã trở về sinh hoạt bình thường.
KẾT LUẬN
Phẫu thuật nội soi cắt thận trên người sống cho thận ghép là một phương pháp an toàn, ít xâm lấn và mang tính thẩm mỹ cao cũng như sự phục hồi sau mổ nhanh hơn cho người cho thận. Tuy mới chỉ thực hiện được trên 3 trường hợp cắt thận phải nội soi qua ổ bụng, nhưng kết quả mang lại cho người cho thận là khả quan. Trong thời gian tới, chúng tôi sẽ chỉ định thường quy hơn nữa cho những trường hợp cắt thận ghép trên người sống cho thận.
TÀI LIỆU THAM KHẢO
1. Trần Bình Giang, Tôn Thất Bách. Phẫu thuật nội soi ổ bụng. Nhà xuất bản Y học. 2003.
2. Lê Trung Hải. Ghép tạng một số kiến thức chuyên nghành và quy trình kỹ thuật. Nhà xuất bản Y học. 2009.
3. Trần Ngọc Sinh và CS. Kết quả cắt thận nội soi qua ngả sau phúc mạc để ghép tại Bệnh viện Chợ Rẫy. Y học TPHCM. 2008, 12(4), tr.175-181.
4. A working party of the British Transplantation Society and the Renal Association. Giudelines for living donor kidney transplantation. Jan 2000.
5. Breda A, Bui MH, Liao JC, Albin GH, Schulam PG. Incidence of ureteral strictures after laparoscopic donor nephrectomy. The Journal of Urology. 2006, 176, pp.1065-1068.
6. Bollens R. Laparoscopic living donor nephrectomy. Congress book of 17th annual meeting of FAUA. 2009.
7. Chung Hsiao-Jen. Tips for a successful transperitoneal laparoscopic nephrectomy. JTUA. 2009, 20(1), pp.4-9.
8. Gao Zhen-Li et al. Comparison of transperitoneal and retroperitoneal laparoscopic living donor nephrectomy. Chin Med J. 2007, 120(4), pp.2314-2316.
9. Halgrimson WR et al. Donor Complications Following Laparoscopic Compared to Hand-Assisted Living Donor Nephrectomy: An Analysis of the Literature. Journal of Transplantation. Volume 2010, 10 pages.
10. Nogueira M, Kavoussi LR, Bhayani SB. Laparoscopic live donor nephrectomy: current status. BJU International. 2005, 95(2), pp.59-64.