TS. Trương Thanh Tùng, BsCKII. Lê Đình Vũ
TÓM TẮT
Mục tiêu: Đánh giá kết quả bước đầu phẫu thuật nội soi tạo hình khúc nối bể thận – niệu quản tại bệnh viện đa khoa tỉnh Thanh Hóa.
Đối tượng và phương pháp: 20 bệnh nhân được chẩn đoán hẹp khúc nối bể thận – niệu quản và điều trị bằng phẫu thuật nội soi từ tháng 01/2014 đến 01/2017 tại khoa Ngoại tiết niệu – Bệnh viện đa khoa tỉnh Thanh Hóa. Nghiên cứu theo phương pháp mô tả cắt ngang, hồi cứu và tiến cứu số liệu.
Kết quả: Tuổi bệnh nhân trung bình là 32,6 ± 6,1 tuổi. Tỉ lệ bệnh nhân nam/nữ = 1,5 lần. Thận ứ niệu giãn độ 2 chiếm 60%. Sử dụng 3 trocar là 90%. Thời gian mổ trung bình là 125,85 ± 32,38 phút. Lượng máu mất trung bình là 15,54 ± 4,62 ml. Thời gian rút sonde dẫn lưu là 5 ngày. Kết quả tốt 90%. chuyển mổ mở 5%.
Kết luận: Phẫu thuật nội soi tạo hình khúc nối bể thận – niệu quản theo kiểu cắt rời (Anderson-Hynes) có tỷ lệ thành công cao (95%), ít tai biến – biến chứng, và có thể thực hiện được tại bệnh viện tuyến tỉnh.
Từ khóa: Hẹp khúc nối bể thận – niệu quản; phẫu thuật nội soi
INITIAL RESULTS OF LAPAROSCOPIC PYELOPLASTY IN THE THANH HOA GENERAL HOSPITAL
TS. Truong Thanh Tung, BsCKII. Le Dinh Vu
SUMMARY
Objectives: To evaluate the initial results of laparoscopic pyeloplasty at the Thanh Hoa general hospital.
Patients and methods: 20 patients diagnosed with ureteropelvic junction obstruction and treated with laparoscopic pyeloplasty from January 2014 to January 2017 at the Department of Urology – Thanh Hoa general hospital. The method of studying is cross-sectional, retrospective and prospective data analysis.
Results: The mean age of patients was 32.6 ± 6.1 years. The ratio of male / female patients is 1.5 times. The degree of renal dilation at 2 is 60%. Using 3 trocar is 90%. Average operation time was 125.85 ± 32.38 minutes. Average blood loss was 15.54 ± 4.62 ml. Catheterization time is 5 days. Good results 90%. Open surgery 5%.
Conclusions: Laparoscopic pyeloplasty by Anderson-Hynes technic has a high success rate (95%), less complications – complications, and can be performed at provincial hospital.
Key words: kidney-ureteral spasm; Endoscopic surgery
——-
*: Bệnh viện đa khoa tỉnh Thanh Hóa. Người liên hệ: Trương Thanh Tùng, email: tungtnqy@gmail.com, ĐT: 0915333838.
ĐẶT VẤN ĐỀ
Hẹp khúc nối bể thận – niệu quản là một trong những bệnh lý thường gặp trong tiết niệu. Khúc nối hẹp làm cho sự lưu thông của nước tiểu từ bể thận xuống niệu quản bị tắc nghẽn gây ứ nước ở thận. Đa số trường hợp bệnh có nguồn gốc bẩm sinh và thường được phát hiện sớm do sự sử dụng rộng rãi siêu âm trong thời kỳ mang thai. Tuy nhiên nhiều trường hợp chỉ được phát hiện muộn ở người lớn do đặc điểm của bệnh là hiếm khi khúc nối chít hẹp hoàn toàn, vì vậy bệnh thường diễn biến âm thầm, chức năng thận giảm từ từ, đến khi thận mất chức năng thì mới được phát hiện. Ngoài ra bệnh còn do các nguyên nhân mắc phải như sỏi tiết niệu, viêm nhiễm, trào ngược dòng …
Có nhiều phương pháp để điều trị bệnh lý hẹp khúc nối bể thận – niệu quản. Trước đây phẫu thuật mở tạo hình khúc nối là phương pháp điều trị phổ biến nhất. Ngày nay với xu hướng điều trị ít xâm lấn nhằm làm giảm thời gian nằm viện và giúp bệnh nhân nhanh chóng phục hồi, các phương pháp tạo hình qua nội soi niệu quản ngược dòng, nội soi thận qua da và phẫu thuật nội soi bụng được áp dụng rộng rãi. Đã có nhiều nghiên cứu ở nước ngoài gần đây cho thấy phẫu thuật nội soi bụng tạo hình khúc nối có kết quả tương đương với phẫu thuật mở và được xem là phẫu thuật tiêu chuẩn trong điều trị bệnh lý hẹp khúc nối bể thận – niệu quản. Với các kỹ thuật tạo hình khúc nối được sử dụng trong phẫu thuật nội soi, cắt rời kiểu Anderson-Hynes là kỹ thuật được đa số phẫu thuật viên thực hiện và cho kết quả tốt nhất, tỷ lệ thành công 84% – 98% [2, 7, 10].
Ở nước ta hiện nay, nhờ sự phổ biến rộng rãi của các phương tiện chẩn đoán hình ảnh như siêu âm, X-quang, cùng với ý thức chăm sóc sức khỏe ngày càng cao, mà tỉ lệ bệnh nhân hẹp khúc nối bể thận – niệu quản được chẩn đoán và điều trị ngày càng tăng. Phẫu thuật nội soi tạo hình khúc nối bể thận – niệu quản đã được tiến hành tại các trung tâm lớn như bệnh viện Việt Đức, bệnh viện Bình Dân, bệnh viện TW Huế … từ những năm 2002 – 2003, cho đến nay phẫu thuật này đã được thực hiện thêm ở một số bệnh viện tuyến tỉnh. Bệnh viện đa khoa tỉnh Thanh Hóa đã ứng dụng phẫu thuật nội soi tạo hình khúc nối bể thận – niệu quản từ đầu năm 2014, qua những trường hợp thực hiện, chúng tôi tiến hành nghiên cứu này nhằm mục tiêu:
Đánh giá kết quả bước đầu phẫu thuật nội soi tạo hình khúc nối bể thận – niệu quản tại bệnh viện đa khoa tỉnh Thanh Hóa.
ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
3.1. Đối tượng nghiên cứu:
Các bệnh nhân vào viện, được chẩn đoán hẹp khúc nối bể thận – niệu quản và điều trị bằng phẫu thuật nội soi từ tháng 01/2014 đến 01/2017 tại khoa Ngoại tiết niệu – Bệnh viện đa khoa tỉnh Thanh Hóa với các tiêu chuẩn:
– Lâm sàng: đau thắt lưng với chạm thận (+) hoặc (-).
– Cận lâm sàng: hình ảnh hẹp khúc nối bể thận – niệu quản (siêu âm, UIV, hoặc CT scan) .
Tiêu chuẩn loại trừ:
Loại trừ những bệnh nhân đã phẫu thuật tạo hình trước đó, hay những bệnh nhân không đồng ý tham gia nghiên cứu.
3.2. Phương pháp nghiên cứu:
Nghiên cứu theo phương pháp mô tả cắt ngang, hồi cứu và tiến cứu số liệu. Thu thập số liệu theo mẫu bệnh án chung. Các ca bệnh đều được làm bởi cùng một kíp phẫu thuật viên trên dàn máy nội soi HD của Karl storz.
3.3. Quy trình phẫu thuật:
Vô cảm: mê nội khí quản.
Tư thế bệnh nhân: Nằm nghiêng đối diện 900 có kê độn vùng thắt lưng, vai và hông cố định.
Vị trí trocar (hình 1): sử dụng 3 trocar, có thể đặt thêm trocar thứ 4.
Hình 1: Vị trí đặt trocar.
Vào sau phúc mạc mở cân Gerota, bộc lộ niệu quản bể thận để tìm vị trí hẹp. Đánh giá xem có mạch phụ cực dưới vắt ngang hay không, nếu có sẽ tiến hành cắt rời chỗ hẹp và chuyển vị trí niệu quản.
Cắt bể thận trên vị trí hẹp khoảng 1-2 cm tùy theo độ di động của niệu quản và bể thận. Cắt vát niệu quản phía dưới chỗ hẹp khoảng 1 cm, có thể cắt vát miệng niệu quản thêm nếu thấy hẹp.
Khâu tạo hình mặt dưới theo kiểu nối tận-tận bằng chỉ Vicryl 4.0 với mũi chỉ rời hoặc vắt liên tục. Sau khi khâu kín mặt dưới, tiến hành đặt ống sonde JJ 6ch hoặc 7ch, và khâu kín mặt trên.
3.4. Các chỉ số cần theo dõi, đánh giá:
Thời gian mổ, lượng máu mất, số lượng trocar, mức độ đau, các ống dẫn lưu, thời gian nằm viện. Kiểm tra lại sau 1, 3 tháng (lâm sàng, siêu âm).
Đánh giá kết quả theo tiêu chuẩn trong bảng 1. Thành công khi tạo hình được khúc nối mà không phải chuyển phương pháp mổ.
Bảng 1: Tiêu chuẩn đánh giá kết quả phẫu thuật
|
|
Tốt |
Trung bình |
Xấu |
|
Triệu chứng |
Không còn triệu chứng lâm sàng |
Không còn triệu chứng lâm sàng |
Còn triệu chứng lâm sàng |
|
Siêu âm |
Nhu mô thận tăng, bể thận thu nhỏ so với trước mổ |
Nhu mô thận không thay đổi, bể thận thu nhỏ hoặc không đổi |
Nhu mô thận không tăng, tăng độ ứ nước thận |
|
Phẫu thuật |
Không cần can thiệp lại |
Không cần can thiệp lại |
Phải can thiệp lại |
KẾT QUẢ NGHIÊN CỨU
4.1. Đặc điểm bệnh nhân:
– Từ tháng 01 năm 2014 đến tháng 01 năm 2017 chúng tôi có 20 trường hợp được chẩn đoán hẹp khúc nối bể thận – niệu quản và được điều trị phẫu thuật nội soi sau phúc mạc tạo hình khúc nối bể thận – niệu quản theo kiểu cắt rời.
Bảng 2: Tuổi bệnh nhân
|
Tuổi |
Số bệnh nhân |
Tỷ lệ % |
|
< 20 tuổi |
5 |
25 |
|
20 tuổi đến < 40 tuổi |
10 |
50 |
|
40 tuổi đến < 60 tuổi |
4 |
20 |
|
≥ 60 tuổi |
1 |
5 |
|
Tổng |
20 |
100 |
Tuổi bệnh nhân trung bình là 32,6 ± 6,1 tuổi (14 – 62 tuổi).
– Tỉ lệ bệnh nhân nam/nữ = 1,5 lần.
Bảng 3: Mức độ giãn đài bể thận trên siêu âm
|
Mức độ giãn ĐBT |
Số bệnh nhân |
Tỷ lệ % |
|
Độ 1 |
3 |
15 |
|
Độ 2 |
12 |
60 |
|
Độ 3 |
5 |
25 |
|
Tổng |
20 |
100 |
Thận ứ niệu giãn độ 2 chiếm tỷ lệ cao 60%.
– 2 TH có sỏi kèm theo (10%), 2 TH có mạch phụ cực dưới thận vắt ngang đoạn khúc nối bể thận niệu quản.
4.2. Kết quả phẫu thuật
– 100% số bệnh nhân đều được gây mê nội khí quản và phẫu thuật nội soi sau phúc mạc tạo hình khúc nối bể thận – niệu quản.
Bảng 4: Số lượng trocar
|
Số trocar |
Số bệnh nhân |
Tỷ lệ % |
|
3 trocar |
18 |
90 |
|
4 trocar |
2 |
10 |
|
5 trocar |
0 |
0 |
|
Tổng |
20 |
100 |
Sử dụng 3 trocar là chủ yếu. 2 trường hợp sử dụng 4 trocar để vén rộng khoang sau phúc mạc.
Bảng 5: Một số kết quả
|
|
Trung bình |
Khoảng |
|
Thời gian mổ |
125,85 ± 32,38 phút |
75 – 165 |
|
Lượng máu mất |
15,54 ± 4,62 ml |
10 – 20 |
|
Thời gian rút sonde dẫn lưu |
5 ngày |
5 |
|
Thời gian nằm viện |
6 ngày |
6 |
Các bệnh nhân đều được rút sonde dẫn lưu sau 5 ngày, ra viện sau 1 ngày.
Bảng 6: Đánh giá kết quả phẫu thuật sau 1 – 3 tháng
|
Mức độ |
Số bệnh nhân |
Tỷ lệ % |
|
Tốt |
18 |
90 |
|
Trung bình |
2 |
10 |
|
Xấu |
0 |
0 |
2 trường hợp kết quả trung bình có liên quan đến thận giãn độ 3 trước mổ.
– Chuyển mổ mở 1 trường hợp (5%), do bể thận rất dính. Tỷ lệ thành công 95%.
BÀN LUẬN
Hẹp khúc nối bể thận – niệu quản là bệnh lý bẩm sinh, thường được chẩn đoán ở giai đoạn sớm, một số trường hợp có thể chẩn đoán ở giai đoạn bào thai. Những trường hợp được chẩn đoán ở người lớn cho thấy bệnh diễn biến âm thầm và thường là hẹp không hoàn toàn [1, 7]. Độ tuổi trung bình trong nghiên cứu của chúng tôi là 32,6 ± 6,1 tuổi, trong đó tỷ lệ nam/nữ là 1,5. Kết quả này khác biệt không có ý nghĩa so với nghiên cứu của Ngô Đại Hải [2].
Để xác định được mức độ thận giãn ứ niệu trước mổ, ngày nay thường dựa vào siêu âm, đây là phương tiện chẩn đoán đơn giản và ít tốn kém, tuy nhiên khi kết hợp với chụp UIV thì giá trị chẩn đoán sẽ cao hơn. Đối với các trường hợp hẹp khúc nối bể thận – niệu quản do nguyên nhân mạch phụ cực dưới vắt ngang thì cần phải sử dụng đến MSCT. Trong nghiên cứu này, chúng tôi sử dụng siêu âm kết hợp với chụp UIV và MSCT tất cả các trường hợp để đánh giá đầy đủ và tiên lượng tốt cho cuộc phẫu thuật, trong 2 trường hợp có mạch phụ cực dưới thận thì có 1 trường hợp được xác định trước mổ. Theo Cevdet Kaya, MSCT là lựa chọn tốt vì có một số ưu điểm sau: cho thấy được mạch máu vắt ngang cực dưới thận 38-79%, giãn niệu quản thứ phát và dính, hay một số bất thường ở thận cũng được phát hiện như thận móng ngựa, thận đôi [5, 6, 7, 8].
Mổ mở tạo hình khúc nối bể thận – niệu quản theo phương pháp Anderson-Hynes được mô tả đầu tiên năm 1949 và trở thành tiêu chuẩn vàng [3]. Tỉ lệ thành công khi theo dõi lâu dài > 90%. Phẫu thuật nội soi tạo hình khúc nối được báo cáo trong hai thập niên qua, cho đến nay đã được thực hiện thường xuyên hơn với kết quả tương đương mổ mở [12]. Với những ưu điểm như: ít đau sau mổ, thời gian nằm viện ngắn, thời gian trở lại hoạt động bình thường nhanh hơn [4] và tỉ lệ thành công cao (90-100%) tùy theo báo cáo [11]. Do đó, nhiều tác giả xem phẫu thuật nội soi tạo hình khúc nối bể thận – niệu quản là ưu tiên lựa chọn.
Các trường hợp trong nghiên cứu này đều được phẫu thuật nội soi sau phúc mạc để tạo hình khúc nối với số lượng trocar chủ yếu là 3 trocar, tạo khoang làm việc theo phương pháp Gaur (300ml không khí), có 2 trường hợp phải dùng đến trocar thứ 4 do yêu cầu cần vén rộng khoang sau phúc mạc. Theo nghiên cứu của Qadri trên 47 bệnh nhân tạo hình khúc nối qua nội soi, ghi nhận tỷ lệ thành công tương đương ở 2 nhóm trong và sau phúc mạc, tuy nhiên nhóm sau phúc mạc có thời gian mổ ngắn hơn, tỉ lệ phát hiện mạch máu cực dưới cao hơn, ít tổn thương tạng trong ổ bụng hơn và ít liệt ruột sau mổ hơn, với sau phúc mạc thì số lượng 3 trocar là vừa đủ [2].
Chúng tôi sử dụng kỹ thuật Anderson – Hynes trong tạo hình khúc nối cho tất cả các bệnh nhân do ưu điểm của kỹ thuật này là cắt bỏ được khúc nối bệnh lý, cắt nhỏ bể thận tạo hình phễu nhằm giúp sự tống thoát nước tiểu thuận lợi hơn, chuyển vị bể thận niệu quản khi có mạch máu bất thường. Hiện nay đa số các phẫu thuật viên tiết niệu đều áp dụng kỹ thuật Anderson – Hynes để tạo hình khúc nối, nhất là trong trường hợp bể thận giãn to và có mạch máu bất thường. Turk và cs thực hiện kỹ thuật này qua nội soi trong phúc mạc trên 49 bệnh nhân trong đó 28 trường hợp do mạch máu cực dưới chèn ép, ghi nhận thời gian mổ trung bình là 165 phút, thời gian nằm viện trung bình là 3,7 ngày, tỉ lệ thành công là 97,7%. Singh và cs tạo hình qua nội soi trong phúc mạc trên 142 bệnh nhân với bể thận giãn rộng, ghi nhận thời gian mổ trung bình là 145 phút, thời gian nằm viện trung bình là 3,5 ngày, tỉ lệ thành công là 96,8% [2].
Trong nghiên cứu này, thời gian mổ trung bình là 125,85 ± 32,38 phút (75 – 165), kết quả khác biệt không có ý nghĩa so với một số nghiên cứu: Ngô Đại Hải (2014) 123,80 ± 6,58 phút, nhanh nhất là 75 phút và lâu nhất là 260 phút. Chuanyu với 150 trường hợp tạo hình qua nội soi sau phúc mạc, thời gian mổ trung bình là 105 phút, nhanh nhất là 95 phút, lâu nhất là 190 phút [2]. Thời gian mổ kéo dài thường là do các trường hợp có bể thận giãn lớn kèm theo có viêm dính nhiều hay có bất thường mạch máu cực dưới. Sỏi bể thận thứ phát cũng thường hay gặp trong các trường hợp hẹp khúc nối, chúng tôi có 2 trường hợp có sỏi bể thận thứ phát kết hợp, việc lấy sỏi bể thận kết hợp trong phẫu thuật nội soi tạo hình khúc nối qua là khả thi, hiệu quả và không làm tăng thời gian mổ.
Lượng máu mất trung bình trong nghiên cứu này là 15,54 ± 4,62 ml (10 – 20), không có trường hợp nào chảy máu phải truyền máu trong và sau mổ. Thời gian nằm viện trung bình của các bệnh nhân trong nghiên cứu là 6 ngày. Không gặp tai biến – biến chứng nào trong và sau mổ.
Kết quả phẫu thuật tốt là 90% và trung bình là 10%. Chuyển mổ mở 1 trường hợp do phẫu tích bể thận rất dính. Rassweiler và cs trong một nghiên cứu tổng kết trên 601 bệnh nhân đã ghi nhận tai biến trong mổ xảy ra với tỉ lệ từ 2 – 2,3%, không có tai biến nặng, thường gặp là tổn thương động mạch cực dưới, đứt kim, tăng CO2 máu, cắt đứt thông JJ, tổn thương đại tràng, chảy máu lỗ trocar [10]. Gần đây, các tác giả thực hiện phẫu thuật nội soi sau phúc mạc với số lượng lớn bệnh nhân đều ghi nhận không có biến chứng trong mổ, không có trường hợp nào phải chuyển mổ mở. Tuy nhiên, các tác giả thực hiện phẫu thuật nội soi qua ổ bụng vẫn ghi nhận tỉ lệ biến chứng trong mổ từ 1,7 – 2,1% và có trường hợp phải chuyển mổ mở [9, 11, 13].
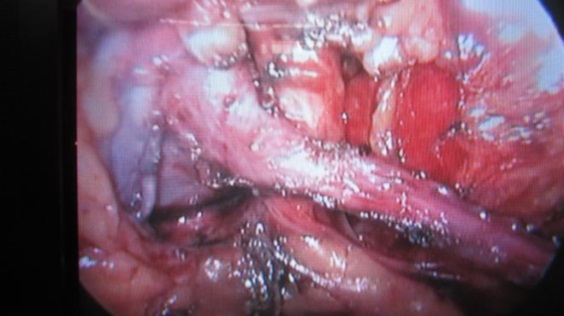
Hình 2: Khúc nối sau tạo hình
KẾT LUẬN
Qua những trường hợp nghiên cứu tại Bệnh viện đa khoa tỉnh Thanh Hóa cho thấy, phẫu thuật nội soi tạo hình khúc nối bể thận – niệu quản theo kiểu cắt rời (Anderson-Hynes) có tỷ lệ thành công cao (95%), ít tai biến – biến chứng, và có thể thực hiện được tại bệnh viện tuyến tỉnh.
TÀI LIỆU THAM KHẢO
1. Ngô Gia Hy (1982). Tật bẩm sinh: Thận nước. Niệu học. Tập II, tr. 248-249. Nhà xuất bản Y học TP Hồ Chí Minh.
2. Ngô Đại Hải (2014). Đánh giá kết quả phẫu thuật nội soi sau phúc mạc tạo hunh khúc nối niệu quản – bể thận kiểu cắt rời. Luận án tiến sĩ y học. Đại học Y dược Tp Hồ Chí Minh.
3. Anderson JC & Hynes W (1949). Retrocaval ureter: A case diagnosed pre-operatively and treated successfully by a plastic peration. Br J Urol. 21: 209-214.
4. Baldwin DD, Dunbar JA, Wells N (2003). Single center comparison of laparoscopic pyeloplasty, Acucise endopyelotomy, and open pyeloplasty. J Endourol. 17: 155-160.
5. Bagley DH, Liu JB, Grasso M, Goldberg BB (1994). Endoluminal ultrasound sonography in evaluation of the obstructed ureteropelvic junction. J Endourol. Pp. 278-292.
6. Cevdet K, Selahattin C (2012). Comparison Between intravenous Urography and Computed Tomography Urography in diagnosing ureteropelvic junction obstruction. Nephro-Uro Mon.4(3): 585-586.
7. Churchill B, Feng W (2001). Ureteropelvic junction anomalies: congenital UPJ problems in children. Textbook of Pediatric Urology: Saunders.
8. Keeley FX, Moussa SA (1999). A prospective study of endoluminal Ultrasound versus computerized tomography angiography for detecting crossing vessels at the ureteropelvic junction. J Urol. 162: 1938-1941.
9. Robert H (1977). Hydronephrosis. Annals of the Royal College of Surgeons of England. 59: 388-392.
10. Rassweiler JJ, Subotic S, Feist-Schwenk M, Sugiono M, Schulze M, Teber D, Frede T (2007), “Minimally invasive treatment of ureteropelvic junction obstruction: long-term experience with an algorithm for laser endopyelotomy and laparoscopic retroperitoneal pyeloplasty”, J Urol., 177 (3), pp. 1000-5.
11. Ost MC, Kaye JD, Guttman MJ (2005). Laparoscopic pyeloplasty versus antegrade endopyelotomy: comparision in 100 patient and a new algorithm for the minimally invasive treatment of ureteropelvic junction obstruction. Urology. 66(5): 47-51.
12. Schuessler WW, Grune MT, Tecuanhuey LV & Preminger GM (1993). Laparoscopic dismembered pyeloplasty. J Urol. 150: 1795-1799.
13. Stephen Y & Nakada MD (2012), Management of Upper Urinary Tract Obstruction, Campbell Walsh Urology 10th, Saunders, pp. 1122-1149.

